荒木先生 横山先生はJDDMの副代表理事として活躍をされているわけですけれども、このJDDMが発足された経緯と活動内容を教えてください。
横山先生 JDDMは、糖尿病臨床医を中心に「21世紀の糖尿病を考える会」の2年間の活動を経て2001年に設立されました。糖尿病データ管理ソフトウェアCoDicを用いて糖尿病治療の実態の把握と改善を目的とする、多施設共同研究、アウトカムリサーチおよび前向き研究を行っております。参加施設は50~60施設、約5万5000人の糖尿病患者さんの診療データを管理しています。
荒木先生 JDDMは20年以上の歴史がある医療ビッグデータの先駆け的な存在であり、研究結果を70本以上の論文にまとめられています。糖尿病からDKD(DiabeticKidney Disease:糖尿病性腎臓病)になる原因と近年における糖尿病患者さんの特徴・推移等について教えてください。
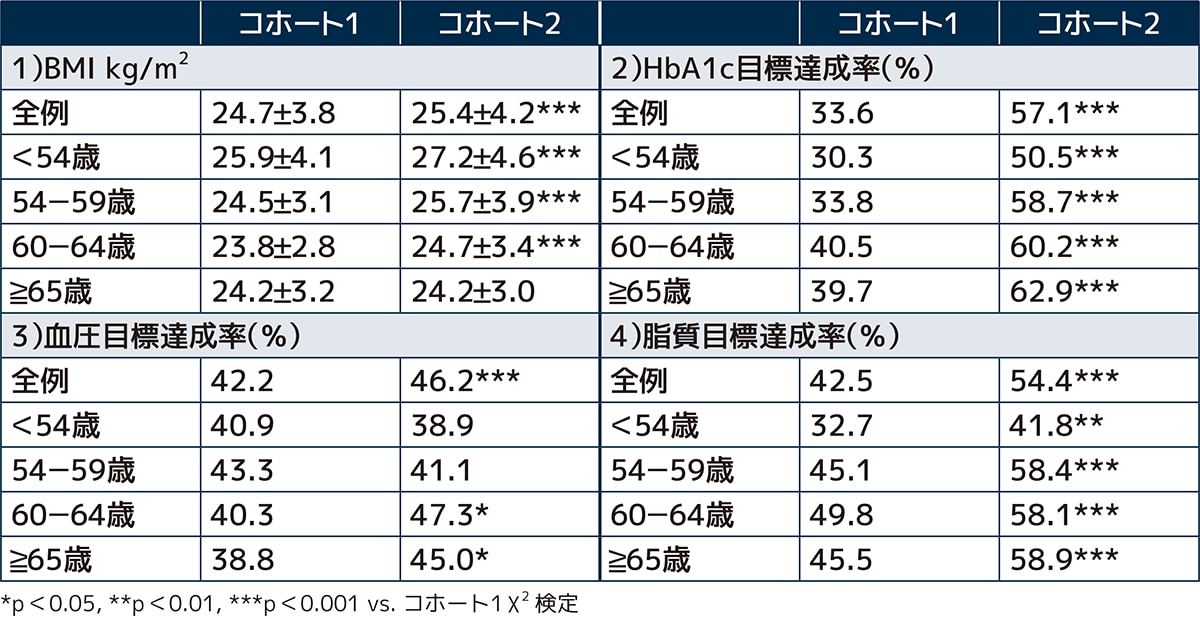
横山先生 まずお伝えしなければならないことは、参加施設も登録患者さんも毎年増減するということです。その中で近年における糖尿病患者さんの特徴は、高齢者の増加、60歳未満の肥満者の増加が挙げられます1)。JDDM発足後、糖尿病治療は目まぐるしく進化し、治療目標の達成率は大きく改善されたことは明らかですが、肥満の増加は、医療現場にとって大きな悩みのひとつになっています。
荒木先生 血糖値の改善以外では、例えば血管合併症の発症率についてはいかがでしょうか。
横山先生 改善しています
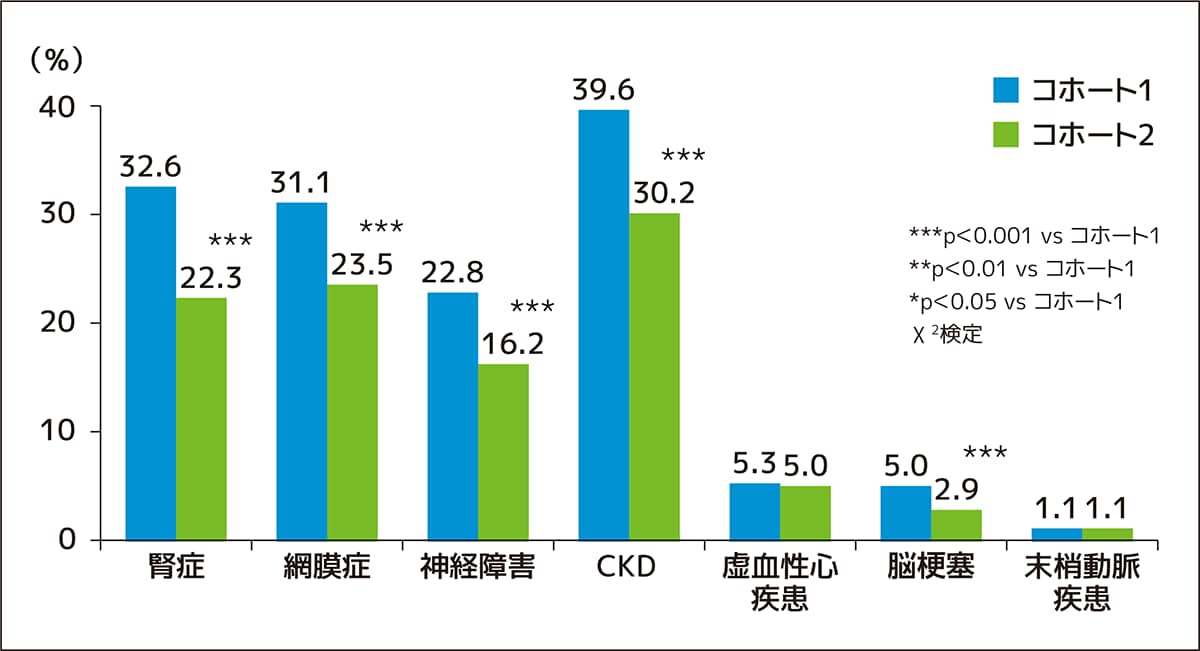
1)。近年、糖尿病患者さんの特徴として血糖・血圧・脂質・喫煙の改善が挙げられます。2004年(コホート1)と2014年(コホート2)に、重複のない患者さんを対象に前向きコホート研究を開始しましたが、それぞれのコホート開始時のデータを比較すると、HbA1cの目標達成率、血圧の目標達成率、さらに喫煙率も改善していました(表1)。糖尿病の3大合併症と言われている、「網膜症」、「腎症」、「神経障害」の有病率も低下していますし、「脳梗塞」の有病率も低下していました。一方で、「虚血性心疾患」と「末梢動脈疾患」は変化は見られませんでした(図1)。
荒木先生 しかしながら、人工透析導入患者の原疾患の約4割は糖尿病性腎症です2)。予防医療の重要性を実感していますが、JDDMのデータを踏まえて糖尿病性腎症の病態の変化について、どのように感じられていますか。
横山先生 JDDMのコホート研究では、アルブミン尿(30mg/gCr以上)と腎機能低下(eGFR60mL/min/1.73m2未満)の有無でカテゴリーを分類していますが、正常のアルブミン尿から微量アルブミン尿に進行した患者さんよりも、微量アルブミン尿から正常アルブミン尿に寛解した患者さんの方が多いことがフォローアップ研究でわかりました3)。いわゆるDKDという概念が出た一つの背景に、正常アルブミン尿かつ腎機能低下症例が増加していることが挙げられます。以前は、微量アルブミン尿が検出されると早期の糖尿病性腎症と診断され、徐々にeGFRが悪化して透析に至るというプロセスでしたが、昨今はアルブミン量が正常なのに腎機能低下を認める患者さんが増えています。アルブミン尿の重症度が進行せずに透析に至ってしまう患者さんもいるのではないかと考えられています。そこから生まれたのがeGFRの低下が急速に進行するRapid declinerという概念です。
荒木先生 正常アルブミン尿のCKD患者さんが増加している背景について教えてください。また、実際の診療の中でそのような患者さんは増えていますか。
横山先生 正常アルブミン尿のCKD患者さんは増えてきています1)。それは微量アルブミン尿が適切な治療により寛解している一方、糖尿病患者さんが高齢化していることが背景としてあります。微量アルブミン尿から正常アルブミン尿へ寛解される方は、少なくありません。血糖・血圧・脂質の改善により糸球体への負荷が軽減され、アルブミン量の減少(正常化)が多数例で見受けられています。しかしこの折に、eGFRが上昇(改善)することはなく、むしろ不良な血糖・血圧に対して高めに出ていたeGFR値が、血糖・血圧の改善と共に低下する(糸球体過剰濾過が改善する)ことが多いことも、関与しています。eGFRで見た腎機能値は、加齢に伴い低下します。高齢者の増加自体が、eGFRが低い患者さんの増加につながります。
荒木先生 正常アルブミン尿で腎機能が低下している患者さんは、加齢に伴う腎機能低下なのか、糖尿病が原因で腎機能が悪くなっているのか、しっかりと区別して治療をしなければならないと思いますが、2014年(コホート2)で示された2型糖尿病における合併症有病率の減少傾向は、今日においても継続されているという印象でしょうか。
横山先生 2004年(コホート1)の10年間追跡調査では、正常アルブミン尿のCKD患者さんには網膜症が非常に少ないことや、HbA1cの数値が悪くないことがわかりました1)。つまり、糖尿病の悪化に基づいて腎機能が悪化しているわけではないのです。実は、正常アルブミン尿のCKD患者さんは、微量アルブミン尿の患者さんに比べて高血圧症の頻度が高い、年齢が高い、心血管疾患の既往が多いなど、いわゆる動脈硬化や加齢が大きな要因になっているのです。欧米のデータでは正常アルブミン尿のCKD患者さんの死亡率や心血管イベントの発症率の高さが指摘されていますが4)、JDDMのデータではCKDを有さない患者さんと同程度でした5)。
荒木先生 JDDMのデータでは、正常アルブミン尿の患者さんに比べ微量アルブミン尿の患者さんの生命予後が良くないという結果が出ていますが6)、アルブミン尿を改善する治療として取るべき選択肢について教えてください。
横山先生 血糖・血圧・脂質・肥満・喫煙など、DKD発症には多くの要因が関与しています。糖尿病診断後からの糖尿病罹病期間では、DKD発症率を一概には言えませんが、糖尿病診断後からの先ほど挙げましたような要因の管理状況は、DKD発症へ大きく影響します。このうち、血糖に関しては低血糖を起こさないように配慮しながら、アルブミン尿の改善効果や心血管イベントの抑制効果が期待できる薬物療法を優先的に選択します。先ほど触れた肥満という課題に対しては、減量が期待できる薬剤を患者さんと相談しながら選択することもあります。
荒木先生 数多くのリスク因子を管理する中で、より安全かつエビデンスに基づいた治療を選択することが大事ということですね。60歳未満層に肥満の患者さんが増えているということでしたが、この患者層の集学的治療を考える上でどのような課題が考えられますか。
横山先生 若年肥満患者さんの集学的治療を考える上での課題として、健康的な食事や運動に対してのアドヒアランスが良好でない点が大きいと思います。こうした生活習慣が続く中、肥満は改善されないまま、薬物治療を行うものの血糖・血圧・脂質はなかなか改善せず、治療難渋性あるいは治療抵抗性の状態が遷延している例が少なからずあります。環境因子のみならず、治療抵抗性を導く遺伝因子も考えられます。こうしたネガティブな要素は挙げればきりがありませんが、ポジティブな点では減量を含めた影響が認められる薬剤が続々と登場していることでしょうか。
荒木先生 肥満があると微小炎症が起こり、そのことが血管合併症に影響することは間違いなさそうです7)。若い肥満の患者さんの指導には、外来指導や入院による管理も必要になるかと思いますが、糖尿病療養指導士を含めたチーム医療などの取り組みについてお聞かせください。
横山先生 若い肥満の患者さんで、特に血糖や血圧の管理が困難な患者さんは、スタッフの中で担当者を決め、医師の限られた診察時間でカバーできない点など、担当スタッフが時間をかけて相談に乗っています。その内容を踏まえて、担当スタッフ・医師・患者・患者家族により、問題点や今後の展望を検討しています。糖尿病教育入院を受け入れる病院の話なども、必要であればその中でしています。
荒木先生 先程、Rapid declinerの話が出てきましたけれども、横山先生はどのように定義されていますでしょうか。その理由や治療における注意点などについてもお聞かせください。また、測定の頻度などの目安を含め、早期にRapid declinerを発見するために大切なことはありますでしょうか。
横山先生 Rapid declinerの定義は、eGFR低下速度としてマイナス4%/year以下としています8,9)。理由は、研究を開始した時点ではこの定義が存在せず、BaltimoreAging Studyで50~70歳を対象に算出した結果を引用したためです10)。ほかにもマイナス3.3%/year以下をRapid declinerと定義している研究などもあります11-15)(表2)。いずれにしてもeGFR低下速度がマイナス5%/yearやマイナス7%/yearといったRapid declinerを発見するために大切なことは、少なくとも年3~4回はeGFRを測り、不良な血糖・血圧で高めに出ていたeGFRが、血糖・血圧の改善と共に低下する(糸球体過剰濾過が改善する)initial dropであるのかどうかを見極めることです。initial dropであれば、その後のeGFR低下速度は緩徐になります。アルブミン尿の減少は、糸球体への負荷の軽減を示唆しますので、4か月毎にアルブミン尿を測定し減少~不変を確認できれば、Rapid declinerを抑えることにつながります。
荒木先生 DKD phenotype別の結果やRapid declinerのデータ等も踏まえて、どのような患者さんに早急な治療介入すべきでしょうか。具体的な患者像について教えてください。
横山先生 DKD phenotype別の結果として、eGFR低下速度に関しましては、10年間の観察研究では、正常アルブミン尿のCKD群はCKDなし群と比較して、全く差異を認めません5)。アルブミン尿を有すれば、eGFRは60mL/min/1.73m2以上であってもその後のeGFR低下速度は有意に早く、eGFRが60未満ですとその後にeGFRが30未満へ至る率は上がります5)。この10年間の観察研究は、対象者の条件として少なくとも1年以上の血糖・血圧・脂質の治療を経ている者としていますので、すでに初期治療を経ている正常アルブミン尿のCKD群には、Rapid declinerを呈する例は稀有でした。正常アルブミン尿のCKD群の腎機能低下の原因としては、血糖より血圧・脂質・肥満・喫煙の関与が強く考えられますので、これらの積極的な加療が、腎機能低下を抑えるポイントであると考えられます8,11-15)(表2)。
荒木先生 横山先生のクリニックにおけるアルブミン尿や蛋白尿検査の頻度について教えてください。
横山先生 当院ではアルブミン尿検査は、前回測定時から4か月後に測定しています(参考:表3)。従って、すべての糖尿病患者さんにおいて、この周期を基準に定期的にモニターしています。当院では、アルブミン尿が300mg/gCrを超えた患者さんにおきましても、上記の周期でアルブミン尿検査を行っています。1000mg/gCrを超えても同様です。(※アルブミン定量(尿)検査に関する詳細な保険償還の取り扱いにつきましては、各厚生局にご相談ください)血糖・血圧・脂質・肥満・喫煙への介入治療によりアルブミン尿が改善することは、大変重要なことと考えているからです。アルブミン尿の改善は、心血管イベントや生命の予後の改善につながります。日常診療において、アルブミン尿の改善が得られた折には、治療に対する患者の努力を称賛しています。
慢性腎臓病、例えば腎性貧血などの疾病名が付くと、アルブミン尿検査は保険診療で測定不可になります。従って、当院では蛋白尿(g/gCr)測定へ切り替えています。これは毎回受診時に施行しています。具体的には、ネフローゼを呈している患者さん、腎性貧血へ投薬中の患者さんで、治療経過上のモニタリングとして蛋白尿定量が必要な患者さんに蛋白尿(g/gCr)測定を施行しています。
荒木先生 横山先生のクリニックでは、メディカルスタッフの方々が各患者さんの検査の必要性について管理されているのですね。横山先生のように糖尿病の専門家で合併症にも造詣が深い医師がいない施設では、微量アルブミン尿を測定するのはハードルが高いという話をよく耳にします。
横山先生 年に2回あるいは4か月に1回はアルブミン尿を測定する重要性について、専門医やさまざまな連携ネットワークを通じて啓発していかなければいけませんね。
荒木先生 アルブミン尿検査以外に、早期発見に関してどのような取り組みをされていますか。
横山先生 糖尿病の診断が付いていない高血圧症や高脂血症の方へは、糖尿病の早期発見のために4か月に一度生化学・全血球計算と共に血糖値・HbA1cは測定しています。
降圧剤内服者はもとより、血圧が高めの方には、全員に早朝起床時家庭血圧の測定を依頼しています。また、肥満がありメタボリックシンドローム治療に難渋している方へは、24時間蓄尿を行い、塩分摂取・タンパク質摂取量を見て栄養指導を行っています。
患者さんのなかには、夫婦とも糖尿病で肥満だったり、奥様が糖尿病でご主人が高血圧症で肥満というケースもあります。当院では特に集中的な介入が必要な患者さんへは管理栄養士の担当を予め決めています。そうすることで、その後の患者指導が円滑になり、状態の改善につながっています。
荒木先生 その体制を構築するには、メディカルスタッフへの教育が何よりも重要になりそうです。どのような教育をされているのでしょうか。
横山先生 特別に時間を取って教育をしているわけではありません。患者さんと医師との間に事前に問診を行ったメディカルスタッフが入り、3者で話し合うことで診療の効率も上がり、課題に基づいた介入を実施しやすくなります。スタッフから提案を受けることも少なくありません。常に患者さんの目線で、個々の症例に合わせて考えることが教育効果にもつながっているのかもしれません。
荒木先生 すばらしいチーム医療の形ですね。残念ながら非専門医のかかりつけ医の先生は、そのようなチームを構成が難しいため、医療連携が重要になってくると思います。横山先生は患者さんが受診を中断しないように、どのような工夫をされていますか。
横山先生 若い頃にはあまりできなかったことですが、患者さんをリスペクトすることです。例えば、HbA1cが13%なのに放置して受診しないのはどこに原因があるのか。何か事情があるのではないか。経済的に困窮しているのか、それとも仕事が忙しいのか。継続して受診している患者さんには、受診できていることを尊重しながら「血糖値を改善するためにどうすれば良いか考えていきましょう。今すぐ答えを出す必要はありません」とお伝えしています。特に糖尿病は、今月来れば来月から受診しなくて良いという疾患ではありません。経済的な問題は我々が解決できることではありませんが、できるだけ患者さんの思いに寄り添うようにしています。
荒木先生 数値が悪くなったら先生から怒られるのではないかと患者さんに感じさせないようにしなければいけませんね。患者さんの自尊心を傷つけるような言動は医療人として慎むべきです。基幹病院においても、かかりつけ医の先生から紹介された患者さんに対し「どうしてこの程度で来たの?」と聞いてしまう医師がいます。これではご紹介いただいた先生の顔に泥を塗ることになりますし、患者さんも立場がありません。必ず、次につながるコミュニケーションをしていただきたいですね。もう一つ、高齢の患者さんの課題としてポリファーマシーがあります。先ほど、横山先生が触れられていた経済的な問題にもつながりますが、横山先生はポリファーマシーについてどのようにとらえていますか。
横山先生 薬に関しても患者さんと相談しながら決めています。「血糖に関しては薬で調整する必要はないけれど、体重を減らしたいのであればAという薬があります。金額は1か月いくらです」という説明をします。それぞれの症状についてすぐに決断を促さずに今後のプランとして服薬についても考えていただくようにしています。すでに多くの薬剤を内服されている患者さんには、ポリファーマシーの問題を話し、休薬可能な薬剤を候補に挙げて、ご希望をうかがいながら、減薬を検討していますし、配合剤を使うケースもあります。
荒木先生 ポリファーマシーと重なりますが、患者さんの高齢化によりフレイルやサルコペニア、認知症を含めて問題が重なっていくことになると思います。気をつけているポイントはありますでしょうか。
横山先生 介護保険の認定を受けているのか、申請をしているのかということは質問しています。デイサービスを利用して運動する機会を探るために必要だからです。高齢になると耳が遠くなり記憶も曖昧になりますので、ご家族の方に同席していただくことも考慮します。また、頻回の通院が難しくなった場合には、患者さん宅から近い医療機関をご紹介して、当院には半年に1回来ていただくなど、ケースバイケースで対応します。認知症が疑われればMMSE(ミニメンタルステート検査)を実施して、専門医に紹介しています。患者さんご本人は薬を飲んでいるつもりでも、認知症の影響で忘れているということが少なくありません。夫婦2人とも認知症ということもあります。個別の症例に合わせて対応していくしかありません。
荒木先生 最後に今後の目標についてお聞かせください。JDDMとしての横山先生、一方でかかりつけ医としての横山先生それぞれの立場の目標をお願いします。
横山先生 JDDMに関しては、食事や運動に関するデータ化ができていないのでシステムのユーティリティ性を向上させたいと思います。もちろん、第三次コホートの設立に向けて取り組んでいます。十分な症例数を収集できた上での解析になりますが、baseline(研究登録時)の比較により第三次コホートが第二次コホートに比べて、血糖・血圧・脂質の改善、合併症有病率の減少を認める結果が出ることを期待しています。新たに参画していただける医療機関も募集しています。
一人のかかりつけ医としては、Clinical inertiaの発現を是認の上、そうならない努力を行うことです。Clinicalinertiaの発現には、①医療者側要素、②患者側要素、③オフィスシステム的要素――の3つが関与します。患者さんが十分に納得した上での投薬開始が大切であり、医療者は患者さんに対し、患者さん側が検討する・理解する時間を提供することは大切であると考えます。至適な血糖コントロール目標や、治療戦略や、その代替法のリスクと利得に関して、患者さんに十分に説明をするべきであると考えます。血糖コントロール目標の個別化が、患者のQOLの観点からどのようにして良い結果へつながるか、十分に話し合われるべきであると考えます。特に高齢者では、家族同伴の上で患者・家族のご希望に立脚した方針を模索することが大切です。オフィスシステム的要素としては、さまざまな説明用の資料を予め準備し、また電子カルテの長所を活かし、予約制による待ち時間短縮も大切であると考えます。
荒木先生 ありがとうございます。早期発見・早期治療ということで、JDDMから見た昨今のDKDの特徴のお話を聞きながら、さらに横山先生のクリニックでの対応、また地域での対応をうかがいました。課題が多いことも事実ですけれども、少しでも今回お聞きした内容が全国的に広がって、DKDから透析導入に至る患者さんが一人でも減ることを祈念したいと思います。